

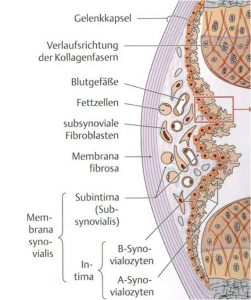
Abb.1 aus [1]
Sie besteht aus einer äußeren Schicht (Stratum fibrosum sive Membrana fibrosa), welche aus straffem kollagenem Bindegewebe in unterschiedlichen Schichtdicken, zahlreichen Nervenfasern und Gefäßen aufgebaut ist (Abb.1.aus [1]).
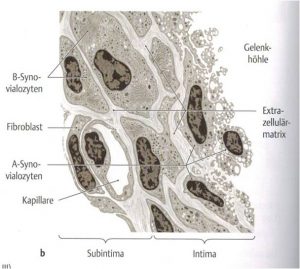
Abb.2 aus [1]

Abb. 3 aus [2] von links nach rechts Chondrokalzinose, normal, Rheuma und Arthrose
Im Rahmen einer Exsudation von ätiologischen Faktoren bzw. Metaboliten und der damit verbundenen entzündlichen Reaktion kommt es zur Vermehrung unterschiedlichen Zellen.
Im eigenen follow up (2003-2009) bei 514 Patienten dominierten auch das Kniegelenk (55,5%), gefolgt vom Schultergelenk einschließlich der Bursitis (22,9%), Hüftgelenk einschließlich der Coxitis fugax (11,4%), oberem Sprunggelenk (8,9%) und Ellenbogengelenk (1,3%). Zu kleinen Gelenken sowie Facettengelenken liegen keine Angaben vor (Abb.4).
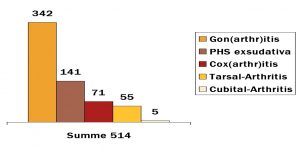
Abb.4 Verteilung der Arthritis einschl. Periarthropathia humeroscapularis (PHS) exsudativa
Am häufigsten wird die Synovialitis beim Kniegelenk diagnostiziert. Hempfling (1993) gibt hier 55%, bei Befall des Ellenbogengelenkes von 20%, des oberen Sprunggelenkes von 13%, des Hüftgelenkes von 7% und des Schultergelenkes von 5% an. [3] Dabei wurden mechanische Ursachen wie posttraumatische Instabilitäten zu 61,5%, entzündliche zu 33,3%, metabolische zu 1,7%, tumoröse zu 2,9% und sonstige Ursachen zu 2,9% angegeben. [3]. Bei einer reaktiven Synovialitis wurden in bis zu 30% der Fälle Yersinien als Auslöser gefunden. [3] Schöffel (2016) gibt eine Gesamtprävalenz von 40 auf 100.000 an und vergleicht dies mit der pädiatrischen S3-Leitlinie, in der 15-20 auf 100.000 angegeben sind. Hier werden Daten aus einer finnischen Metaanlyse wie folgt zitiert: nach Campylobacter 2,9%, Yersinia pseudotuberculosis 22% erkrankte Gelenke. HLA B27 positive Patienten reagieren zu 75% v.a. stammnah. [9]
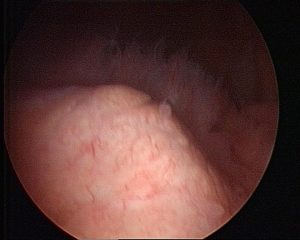
Abb.5 intraoperativer Situs bei unspezifischer Detritussynovialitis
Bei einer Instabilität werden je nach Zerstörung von Knorpelmatrix proteolytischer Enzyme, z.B. Matrix-Metalloproteinase-13 durch Sekretion inflammatorischer Zytokine (z.B. Interleukin 1) freigesetzt. Die Entzündungsreaktion zeigt sich als feingranuläre oder feinvillöse bis zur stärker zottigen villösen Hyperplasie als Detritussynovialitis oder lymphoplasmazelluläre Synovialitis (Abb.5). Bei letzterer kommt es zu einer geringgradig verbreiterten Deckzellschicht mit unterschiedlich starker Ansammlung von Lymphozyten auch perivaskulär. Unter den Lymphozyten ist das Verhältnis der CD 4+ zu CD 8+ T-Lymphozyten ausgewogen. Perivaskulär dominieren Plasmazellen und CD 20+ B-Lymphozyten (Abb.6).
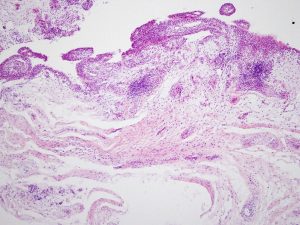
Abb.6 Histologie einer unspezifischen Synovialitis, mit freundlicher Genehmigung von Prof. Niedobitek, Berlin
In so genannten Keimzentren („germinal centre“ bzw. gc) erfolgt die Prägung der Plasmazellen nach erstem Antigenkontakt. Diese wandern wie die B-Gedächtniszellen und Makrophagen in die Synovialmembran ein. Sobald reife Zellen zu einem anderen Zeitpunkt bereits Kontakt mit Antigenen hatten, verstärkt sich die TH2-Antwort. Der Ausprägungsgrad ist abhängig von einer angeborene IL-10 Expression (knorpelprotektiver Effekt) und erklärt den inflammatorischen Charakter der degenerativen Gelenkerkrankung. [4,5,6]
Bei einer Infektion dringen die Erreger entweder in die Synovia ein oder lösen eine Immunreaktion nach Antigenkontakt in oder außerhalb Gelenk aus. Dabei reifen die Lymphozyten in Lymphfollikel. Im weiteren Verlauf kommt es über CD 40- (B-Lymphozyt) und CD154-Zellen (T-Lymphozyte) zu Interaktionen und damit zur Induktion einer B-Zell Proliferation bzw. Kontakt mit dendritischen Zellen durch Chemotaxis. Ein ausgereifter B-Lymphozyt differenziert sich nun entweder zur Plasmazelle oder ruht als Gedächtniszelle bis zum erneuten Antigenkontakt. Dann stehen TH1- bzw. CD4-Zellen für die zellvermittelte Immunantwort und TH2- bzw. CD8-Zellen für die humorale sowie IgE vermittelte Überempfindlichkeitsreaktion. Sezernieren dieTH1-Population die Zytokine u.a. g-IFN und IL2, was eine Aktivierung der Makrophagen und Differenzierung der IgG Subklasse in der B-Zelllinie zur Folge hat, sind es im Rahmen der TH2-Antwort die Expression von IL 4, 5, 6 und 10, welche die Differenzierung zu Plasmazellen, die Stimulation der T-Lymphozyten, die Proliferation von Mastzelle und eosinophilen Granulozyte sowie Hemmung der Zytokinausschüttung und Proliferation von TH1 Zellen unterstützen. [4,5]
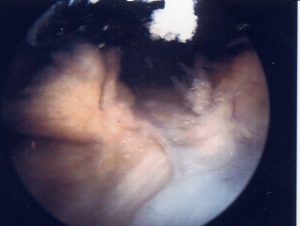
Abb.7 intraoperativer Situs einer spezifischen hyperplastisch-zottigen Synovialitis
Beim Rheuma (Abb.7) finden sind zusätzlich lymphatische Follikel oder vergleichbare lymphozytäre Aggregate, bestehend aus B-Lymphozyten, T-Lymphozyten und Netzwerken mit perivaskuläre Infiltraten aus T-Zellen und Monozyten. Ortsständige Fibroblasten unterstützen Gedächtniszellen bei der Differenzierung zu Plasmazellen sowie die Produktion von TNFα, IL-1, 6, 8 u.a. Die Invasion von Entzündungszellen (Abb.8) wird über oben genannte Zytokine und aktivierte Komplementfaktoren gefördert. Antikörper von B-Zellen werden in Serum und Synovia gefunden. [4,5]
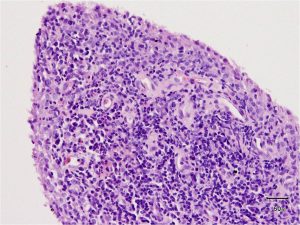
Abb.8 Histologie eines spezifischen rheumatoiden Synovialitis, mit freundlicher Genehmigung von Prof. Niedobitek, Berlin
Je nach Ätiopathogenese tritt die Synovialitis sehr variabel, polyartikulär (meist symmetrisch), oligoartikulär oder auch monoartikulär auf. Akut treten eine schmerzhafte Schwellung, Rötung, Überwärmung und functio läsa (vgl. klassische 5 Entzündungszeichen und Kapselmuster), immer häufiger jedoch subakut bzw. chronisch-latent nur ein Gefühl des „dicken Gelenkes“ auf. Je nach Regulation werden flüchtige (evtl. nur wenige Minuten), rezidivierende (je nach Belastung und entzündlichem „Schub“) und chronisch progrediente Verläufe beschrieben.
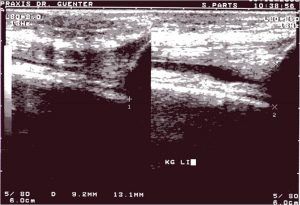
Abb.9 Sonogramm eines Kniegelenkes längs suprapatellar ohne (Bild li) und mit (Bild re) forcierter Streckung, so dass sich Erguß darstellt
Wie bei allen unklaren Überlastungen ist jeder noch so kleine Unfall als Auslöser möglich. Aber auch ohne Unfall kann ein dickes Gelenk, welches auch nachts oder in Ruhe schmerzt, auftreten. Selten kann Stress die Immunität so schwächen, dass eine latente Synovialitis symptomatisch wird.
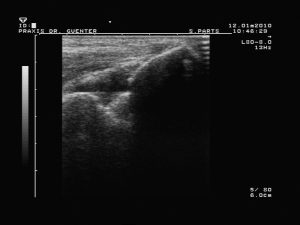
Abb.10 Sonogramm des Ellenbogengelenkes längs dorsal
Die Sonographie zeigt einen echoarmem Raum innerhalb eines Gelenkes (Abb.9 und 10) bzw. um eine Sehne (Spiegelei-Phänomen).
Die fettsupprimierte Magnetresonanztomographie (MRT) hat eine hohe Sensitivität und auch Spezifität, wobei nie genau der Inhalt eines Ergusses diagnostiziert werden kann (Abb.11 und 12).
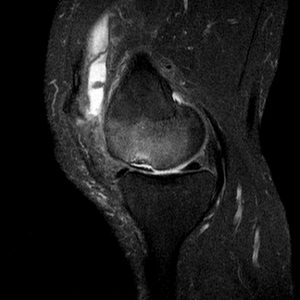
Abb.11 hyperplastisch-zottige Synovialitis des Kniegelenkes im MRT
Die diagnostische Punktion dient der Gewinnung der Synovia (Erguss) zum Nachweis von Bestandteilen der DNA/RNA über PCR bzw. Ausschluß einer spezifischen Infektion bzw. rheumatischen Erkrankung (Abb.13). Schöffel deutet den nachweis von (Bestandteilen) von Chlamydien an. [9] Leider bestehen Unstimmigkeiten zwischen den Empfehlungen der Ärzteschaft und der Kostenübernahme durch die Kostenträger.
Im Serum finden sich entweder Hinweise für eine Infektion (BSG, Akut-Phase-Proteine wie CrP, aber auch Coeruloplasmin, Ferritin usw., Blutbild, aber ohne sinnlose MCH, MCHC, sondern max. MCV und Differenzierung aller Leukozyten), für ein Rheuma (Rheumafaktoren einschl. CCP, HLA B27, ANA, ANCA) oder reaktive Arthritis (Toxine oder AK auf Erreger wie Streptokokken (ASL, AST, Antistreptodornase), Borrelien (ggf. Blots oder LTT), Chlamydien, Mycoplasmen, Yersinien, Campylobacter, Coxsackie, EBV, Herpes, Hepatitis, CMV, Aspergillus, Candida…[8]). Unklar ist der Mangel an Vitamin D und B12 bzw. Anstieg von Histamin, Tryptase (v.a. beim Mastzellaktivierungssyndrom bzw. MCAS), der Interleukine sowie TNFalpha bei Störungen des Mikrobioms. In einem angebrochenen Versuch gelang dem Autor mehrfach nach Punktionen der Hinweis auf ein erniedrigtes sIgA und Defensin bzw. erhöhtes Lysozym in Gelenkpunktaten des Kniegelenkes.
Die Biopsie ist die entscheidende Differentialdiagnostik. Sie ist leider am besten per Arthroskopie möglich.
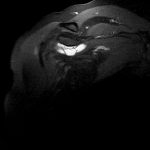
Abb.12 gekammerte Bursitis subacromialis im MRT
je 0-3 Punkte, also 3-9 Punkte für Synovialitis-Score [4,5]
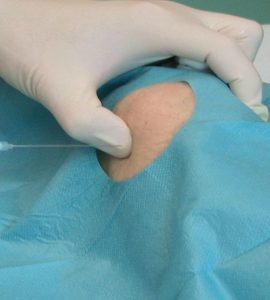
Abb.13 Punktion des linken Kniegelenkes
Nur bei klarer Anamnese und Klinik, dem Nachweis einer Primär-Infektion an der Eintrittspforte oder im Gelenk (Abstrich), einer positiven PCR und AK (IgM, IgA bzw. Anstieg eines bekannten IgG-Wertes) kann man eine Antibiose sinnhaft und ausreichend ansetzen, wobei diese intrazellulär wirken sollten. Zur Vorsorge zählen schon das Training der Adaptationsfähigkeit des kindlichen Organismus durch das Stillen, Besuch einer Tagesstätte bzw. Boosterung des gesamten Immunsystems durch natürliche Massnahmen wie die Ordnungstherapie nach Kneipp, die Körperertüchtigung nach Jahn sowie der mind body Medizin. Zu jeder Primärprävention gehören auch feinstaubfreie Luft, plastikfreies Wasser, antibiotikafreies Fleisch, schwermetallfreier Fisch und glyphosatfreie Pflanzen. Auch die konsequente Behandlung einer Infektion nach Nachweis des Erregers oder „seines“ Antikörpers ohne unkritischen Einsatz von Breitbandantibiotika, die Symbioselenkung einer gestörten Darmflora unter Nutzung von Auto-Vaccine, die Lymphtherapie eines unklaren Ödems, ausreichende Erholungsphasen mit Bewegung und Entspannung sowie die natürliche Kost (nicht nur als Mayr-, Bircher- oder Schroth-Kur) bzw. Diät bei bekannten Intoleranzen und Unverträglichkeit gelten als Sekundärprävention. Medikamentöse antiphlogistische Therapie, Bandagierung bzw. Verbände mit Antiphlogistika, kühlenden Trägern, Zink, Heparin, Phytotherapeutika wie Arnica, Calendula usw. gelten wie die standardisierte Physiotherapie zur Tertiärprävention. Hier sollten die orthomolekulare Medizin je nach Labor, die Neuraltherapie mit Procain und/oder Ozon sowie Homöopathie als Nosoden (aus Blut oder Synovia) und Eigenserumtherapie (konditioniertes Plasma) systemisch oder als therapeutische Punktion (Abb.13) kombiniert werden. Eine operative Therapie ist zur frühzeitigen Synovialektomie bei der Rheumatoiden Arthritis (RA) und pigmentierten villonodösen Synovialitis (PVNS) indiziert.
Weitere Information finden Sie unter
Günter U (2018) Entzündliche Gelenkerkrankungen neuraltherapeutisch behandeln. ZKM 10/03: 38-41